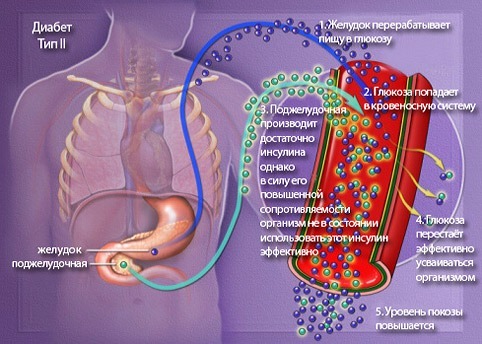
При малом весе и незначительных размерах, поджелудочная железа выделяется тем, что занимает одну из ведущих ролей в ходе обмена веществ и во время пищеварения. Сахарный диабет – этот недуг эндокринной системы, отличается увеличением количества сахара в крови по причине недостатка инсулина, вырабатываемого в поджелудочной железе. Инсулин открывает все «двери», закрытые в организме, принося глюкозу – важную «пищу» для полноценной жизни человека. При нарушениях в работе «поджелудки» количество вырабатываемого инсулина уменьшается и даже может остановиться совсем. Благодаря инсулину глюкоза попадает в печень, в мышечные и жировые клетки, полностью перерабатывается в крови.
Механизм развития панкреатического сахарного диабета
Первичный панкреатический сахарный диабет обусловлен нарушениями функциональности островкового аппарата поджелудочной железы и понижениями гемоглобина. Возникает вследствие употребления большого количества алкоголя, желчнокаменной болезни или после перенесенных операций на поджелудочной железе. Панкреатический диабет возникает у больных с нарушениями процесса обмена веществ и склонных к кислотно-щелочному дисбалансу.
Развивается диабет на фоне воспалительного процесса поджелудочной железы с последовательностью следующих симптомов:
- пациент ощущает боль в области живота;
- расстройство желудка;
- сахарный диабет.
Более подробно симптоматика выглядит следующим образом:
- Симптоматика первичной формы воспалительного процесса поджелудочной обусловлена болезненными ощущениями, которые имеют различную локализацию и интенсивность. Продолжаться первичная фаза может до 10 лет.
- Следующая фаза сопровождается рвотой, изжогой, метеоризмом, тошнотой и диареей.
- На запущенной стадии происходит разрушение клеток и формирование привыкания к глюкозе. Уровень глюкозы в крови больного повышается после приема пищи, когда на голодный желудок этот уровень в норме.
- На последней стадии образуется сахарный диабет, который в истории болезни обозначается как хронический панкреатит почти у третьей части пациентов.
Симптомы

При панкреатическом сахарном диабете наблюдаются следующие симптомы:
- Боли, которые имеют постоянную и интенсивную форму, локализуются справа или слева под ребрами. При сильных болях, если вовремя не обратиться за помощью к медицинским работникам, может последовать болевой шок.
- Повышения температуры тела и изменения давления (повышение или понижение). При резком воспалении происходит ухудшение самочувствия больного, температура поднимается и происходит изменение в артериальном давлении.
- Бледнеют кожные покровы.
- Больного тошнит, он ощущает сухость во рту.
- Воспалительный процесс поджелудочной железы сопровождается рвотой с желчью. Больному с таким диагнозом настоятельно не рекомендуется употреблять пищу в первые дни заболевания.
- Панкреатическому сахарному диабету присущи понос или, наоборот, запор.
- Одышка, повышенная потливость, которая возникает вследствие потерь электролитов после рвоты.
- Помимо боли, больного беспокоит вздутие живота, которое образуется из-за невозможности желудка и кишечника сокращаться во время приступа.
- Воспаленную поджелудочную железу можно определить и по синему оттенку кожи в области пупка или на пояснице.
Проявление воспалительного процесса поджелудочной железы при сахарном диабете 2-го типа
Часто после воспаления органов пищеварительной системы может развиться сахарный диабет второго типа. Он может возникнуть, если воспаление сопровождалось увеличенным показателем концентрации глюкозы в кровотоке. Больные таким диабетом жалуются на острые болезненные ощущения в области живота и нарушения функционирования пищеварительного процесса.
Специалисты в сфере медицины выделяют три фазы развития панкреатического сахарного диабета 2-го типа:
- панкреатит поочередно обостряется и переходит в стадию ремиссии;
- нарушается обмен веществ;
- начинается и в дальнейшем развивается диабет 2 формы.
Лечение и диета
Больному с воспаленной поджелудочной железой назначается не только медикаментозное лечение, но и строгие диеты, которые являются основной частью терапии и соблюдать их нужно так же, как и пить лекарственные препараты. Лечить больного с воспалением поджелудочной и диабетом сложно. Терапия основывается на приеме гормональных препаратов и ферментов, но большую роль играет соблюдение правильного питания, для чего следует исключить из меню больного недопустимые продукты. Лечение будет успешным при условии соблюдения рекомендаций врача.
Медикаментозная терапия позволяет избежать некоторых проблем:
- Когда болит область живота, врач назначает обезболивающие препараты такие как: «Но-шпа», «Папаверин» и др.
- Чтобы разгрузить поджелудочную, прописывают ферменты такие, как: «Панкреатин», «Мезим», «Дигестал» и др.
- При панкреатите может развиваться инфекция и чтобы избежать ее, прописывают антибактериальную терапию, основанную на приеме легких антибиотиков.

Лечить больного с диагнозом панкреатический сахарный диабет не так уж и просто. Условием быстрого выздоровления является не только прием лекарственных препаратов, но и соблюдение правильного питания, которое основывается на следующих принципах:
- Рацион больного должен включать в себя строгое соотношение белков, углеводов и жиров. Углеводы, как главная составляющая питания, должны быть в пределах 350 г в сутки, в меньшем количестве включают в меню белки, всего около ста граммов и жиры, порция которых не должна превышать 60 г за день.
- Приемов пищи в сутки должно быть не меньше четырех, в идеале это 6 раз, но маленькими порциями.
- Для приготовления блюд использовать пароварку. Жареные блюда надолго должны исчезнуть из меню больного. Допускается варка, а тушение и запекание разрешается на стадии ремиссии.
- Категорически не рекомендуется добавлять в пищу специи, чеснок, уксус, другие продукты, которые раздражают слизистую оболочку кишечника.
- На стадии обострения и восстановления поджелудочной железы необходимо исключить жирную, соленую, острую, копченую или сдобную пищу.
 Более подробное соотношение продуктов питания и их калорийность сможет описать врач, который ведет заболевание и имеет необходимые исследования. Меню составляется индивидуально для каждого пациента и зависит от образа жизни, физических нагрузок, а также беременна ли женщина или кормит грудью. Продукты, которые следует включить в рацион больного следующие:
Более подробное соотношение продуктов питания и их калорийность сможет описать врач, который ведет заболевание и имеет необходимые исследования. Меню составляется индивидуально для каждого пациента и зависит от образа жизни, физических нагрузок, а также беременна ли женщина или кормит грудью. Продукты, которые следует включить в рацион больного следующие:
- рыба, мясо нежирных сортов, а также из них супы, паровые котлеты;
- супы на основе бульона из овощей или молока с крупами (рис, овсянка, гречка);
- омлет из яиц;
- каши молочные или на воде, в которые не добавляют масло и сахар;
- макаронные изделия, черствый хлеб;
- не больше 100 миллилитров молока в сутки;
- кисломолочные продукты;
- фрукты, ягоды, овощи в запеченном виде или в сыром;
- в качестве десерта, когда заболевание принимает облегченную форму, можно включить в рацион сахар, мед или варенье;
- из напитков разрешается некрепкий чай с молоком, соки из фруктов и овощей, но некислые.
Из вышеперечисленных продуктов меню при панкреатическом сахарном диабете с острой формой выглядит следующим образом:
- на завтрак больному предлагают яичный омлет, кашу из овсяных хлопьев, приготовленную на воде и сливочное масло не больше 10 г.;
- обед пациента будет состоять из паровых курино-говяжьих котлет и гречневой каши;
- полдник считается небольшим перекусом, поэтому не стоит перегружать поджелудочную, а предложить больному слабый чай с ложкой меда и сухарик;
- на ужин готовят рыбу на пару или, если позволяет состояние больного, запеченную в духовке, отварную зеленую фасоль;
- на второй ужин можно предложить кефир и сухарик.
При хронической стадии заболевания к предыдущему меню допускается добавить легкий салат из свежих помидоров и огурцов, заправленный подсолнечным или оливковым маслом, винегрет, желейные конфеты на основе сахарозаменителя и салат из моркови и капусты.
 Пищеварение
Пищеварение